Video explicativo en el que se muestra como realizar la conservación de la leche materna.
martes, 30 de junio de 2015
lunes, 29 de junio de 2015
Decalogo de cuidados del recién nacido sano
Referencias
- Asociación Española de Pediatría. Recomendaciones para el cuidado y atención del recién nacido sano en el parto y en las primeras horas después del nacimiento. An Pediatr (Barc). 2009; 71 (4): 349-361.
sábado, 27 de junio de 2015
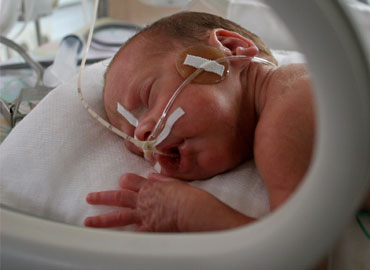
Efectos beneficiosos de la estimulación táctil en prematuros
El primer sentido que se desarrolla dentro del útero materno es el tacto, a través del cual el feto puede recoger los estímulos externos.
Tras el nacimiento, el tacto continua siendo un estímulo vital, ya que constituye una de las piezas clave del proceso de mielinización del sistema nervioso, conexión neuronal y organización sensorial.
Se ha observado que la ausencia sostenida de interacción táctil temprana puede traer graves consecuencias físicas, psiquicas y emocionales.
 Los recién nacidos prematuros ingresados en UCIN están sometidos a un medio ambiente altamente estresante, muy diferente del útero materno y carente de estimulación vestibular y kinestésica debido al movimiento materno, así como estimulación táctil y propioceptiva por el contacto directo con las paredes del saco amniótico.
Los recién nacidos prematuros ingresados en UCIN están sometidos a un medio ambiente altamente estresante, muy diferente del útero materno y carente de estimulación vestibular y kinestésica debido al movimiento materno, así como estimulación táctil y propioceptiva por el contacto directo con las paredes del saco amniótico.
El masaje, debido a que proporciona estimulación táctil, se ha propuesto como una intervención para mejorar el crecimiento y desarrollo de los bebés prematuros.
¿Cómo se realiza el masaje?
Efectos del masaje en prematuros
Se ha observado que la ausencia sostenida de interacción táctil temprana puede traer graves consecuencias físicas, psiquicas y emocionales.
 Los recién nacidos prematuros ingresados en UCIN están sometidos a un medio ambiente altamente estresante, muy diferente del útero materno y carente de estimulación vestibular y kinestésica debido al movimiento materno, así como estimulación táctil y propioceptiva por el contacto directo con las paredes del saco amniótico.
Los recién nacidos prematuros ingresados en UCIN están sometidos a un medio ambiente altamente estresante, muy diferente del útero materno y carente de estimulación vestibular y kinestésica debido al movimiento materno, así como estimulación táctil y propioceptiva por el contacto directo con las paredes del saco amniótico.El masaje, debido a que proporciona estimulación táctil, se ha propuesto como una intervención para mejorar el crecimiento y desarrollo de los bebés prematuros.
¿Cómo se realiza el masaje?
- Prematuros con al menos 26 semanas de gestación alimentados con nutrición parenteral, enteral o mixta, a partir del tercer día de hospitalización en condiciones fisiológicas estables.
- Sesiones de 10 minutos de duración, 2- 3 veces al día.
- Movimientos de deslizamientos, elongaciones y estiramientos de forma secuenciada en orden ascendente con presión moderada.
- Se puede utilizar una pequeña cantidad de aceite vegetal.
 |
| Aplicación del masaje |
Efectos del masaje en prematuros
- Aumento del tono vagal y motilidad gástrica con liberación de insulina y destrucción del cortisol, que produce una mayor ganancia de peso y longitud (alrededor de 5,1 g diarios).
- Aumento de la secreción de endorfinas, por lo que poseen menos dolor tras procedimientos invasivos (resultados medidos mediante la escala PIPP).
- Acelera la maduración de la actividad electroencefálica.
- Mejora la agudeza visual.
- El masaje aportado por la madre, mejora el vínculo materno-filial.
- El masaje por fisioterapeutas, mejora la mineralización ósea, la densidad del hueso y el tono de la masa muscular.
Todo ello se traduce en una menor estancia hospitalaria (15 días menos) y mayor puntuación cognitiva y desarrollo a los 12 meses de edad corregida (resultados medidos mediante la escala Brazelton).
Referencias
Referencias
1.Lee HK. The effect of infant massage on weight
gain, physiological and behavioral responses in premature infants. Taehan Kanho
Hakhoe Chi. 2005; 35 (8): 1451-60.
2.Dutta S. Effects of tactile- kinesthetic
stimulation in preterms. Indian Pediatr. 2002; 9 (4): 401-2.
3.Ahmed RG, Suliman GL, Elfakey WA, Salih KM,
El-Amin EI, Ahmed WA, Khalid KE. Effect of tactile kinesthetic stimulation on
preterm infants´weight and length of hospital stay in Khartoum, Sudan. Saudi
Med J. 2015; 36 (2): 196-9.
4.Mathai S, Fernandez A, Mondkar J, Kanbur W.
Effects of tactile-kinesthetic stimulation in preterms: a controlled trial.
Indian Pediatr. 2001; 38 (10): 1091-8.
5.Diego MA, Field T, Hernández-Reif M. Preterm
infant weight gain is increased by massage therapy and exercise via different
underlying mechanisms. Early human development. 2014; 90 (3): 17-140.
6.Pepino VC,
Mezzacappa MA. Application of tactile/kinesthetic stimulation in preterm
infants: a systematic review. J Pediatr (Rio J). 2015; S0021-7557.
7.Honda N, Ohgi S, Wada N, Loo K.K, Higashimoto Y,
Fukuda K. Effect of therapeutic touch on brain activatio of preterm infants in
response to sensory punctate stimulus: a near-infrared spectroscopy-based
study. Archives of disease in childhood-fetal and neonatal edition. 2013; 98
(3): 244-248.
8.Maimon N, Grunau RE, Cepeda IL, Friger M, Selnovik
L, Gilat S, Shany E. Electroencephalographic activity in response to procedural
pain in preterm infants born at 28 and 33 weeks gestational age. The Clinical
journal of pain. 2013; 29 (12): 1044-1049.
9.Aliabadi F, Askary RK. Effects of
tactile-kinesthetic stimulation on low birth weight neonates. Iranian journal
of pediatrics. 2013; 23 (3): 289.
10.Haley S, Beachy J, Ivaska KK, Slater H, Smith S,
Moyer-Mileur LJ. Tactile/kinesthetic stimulation (TKS) increases tibial speed
of sound and urinary osteocalcin (U-MidOC and unOC) in premature infants
(229-32 weeks PMA). Bone. 2012; 51 (4): 661-6.
11.Ferber SG, Feldman R, Kohelet D, Kuint J,
Dollberg S, Arbel E, Weller A. Massage therapy facilitates mother-infant
interaction in premature infants. Infant Behavior and development. 2005; 28
(1): 74-81.
12.Aly H, Moustafa MF, Hassanein SM, Massaro AN,
Amer HA, Patel K. Physical activity combined with massage improves bone
mieralization in premature infants: a randomized trial. Journal of
perinatology. 2004; 24 (5): 305-309.
miércoles, 24 de junio de 2015
El duelo: sentimientos de los padres que han perdido a sus hijos
Video elaborado por la asociación de Menudos Corazones, acerca de los sentimientos de los padres que han perdido a sus hijos.
¿Cómo ayudar a un zombi?
El recién nacido prematuro en la consulta del niño sano
 España es uno de los países europeos con la mayor tasa de nacimientos prematuros. Debido al gran desarrollo de la neonatología, la supervivencia de estos bebés es cada vez mayor, aunque algunos de ellos, sobre todo los grandes prematuros, arrastran secuelas tras el alta hospitalaria que deben ser vigiladas.
España es uno de los países europeos con la mayor tasa de nacimientos prematuros. Debido al gran desarrollo de la neonatología, la supervivencia de estos bebés es cada vez mayor, aunque algunos de ellos, sobre todo los grandes prematuros, arrastran secuelas tras el alta hospitalaria que deben ser vigiladas.Estos bebés suelen seguir tanto un patrón de crecimiento como de desarrollo diferente al niño a término.
La enfermera pediátrica como personal encargado del programa niño sano debe conocer como es el desarrollo habitual de estos niños, los problemas más frecuentes y los signos de alarma, con el objetivo de prestar unos cuidados de calidad y eficiencia.
Las competencias de la enfermera pediátrica en la consulta del niño sano se extienden a:
- Valoración del crecimiento (somatometría): La media de peso, talla y perímetro cefálico de los niños prematuros se sitúa alrededor del percentil 10 hasta los primeros tres años de vida, a partir de los cuales tiende a equipararse a los percentiles del niño a término, observándose que cuando menor es el peso al nacimiento, mayor es el tiempo de crecimiento compensatorio.
- Valoración del patrón alimenticio: El alimento ideal para el prematuro es la leche materna, aunque en su defecto se puede utilizar leche específica para prematuros hasta los 6 meses de vida cuando se empezarán a incluir algunos alimentos como en el niño a término.
- Inmunizaciones: Los niños prematuros son vacunados siguiendo el calendario oficial deacuerdo a su edad cronológica, aunque la primera dosis de hepatitis B es administrada al llegar a los dos kilogramos de peso. Se recomienda la vacuna de la gripe a partir de los 6 meses y la vacuna contra el virus sincitial respiratorio por la alta incidencia de infecciones que pueden acontecer en un niño con antecedentes de prematuridad.
- Desarrollo psicomotor: Es importante prestar atención al desarrollo psicomotor de estos niños, como elemento preventivo y detector de posibles discapacidades.
- Signos de alarma:
- Retraso de adquisiciones motrices:
- No control cefálico a los 4 meses.
- No sedestación a los 9 meses.
- Ausencia de desplazamiento autónomo a los 10 meses.
- Ausencia de marcha autónoma a los 18 meses.
- Pulgar en adducción uni o bilateral a partir de los dos meses.
- No coger objetos a partir de los 5 meses.
- Trastorno del tono muscular: hipertonía, hipotonía.
- Asimetrías en la postura o en la actividad.
- Movimientos anormales: temblor, distonías, dismetría.
- Educación para la salud: prevención de la plagiocefalia, accidentes, etc.
Referencias
- Castro López FW. Manual de enfermería en neonatología. La Habana: Editorial Ciencias Médicas, 2007.
- W Ball J, C Bindler R. Enfermería Pediátrica. Asistencia Infantil. Pearson, Madrid, 2010.
- Towle MA. Asistencia de enfermería materno-neonatal. Pearson, Madrid, 2010.
Ventajas de la leche materna
Video explicativo en el que se relatan las principales ventajas de la leche materna
martes, 23 de junio de 2015
Atragantamientos, cómo actuar ante ellos.
Constituye una emergencia médica, en la que tenemos que actuar rápidamente, pero el tipo de actuación varía según el grupo de edad.
Hasta un año de edad
- Animarle a que tosa, grite o llore, para favorecer la expulsión del objeto.
- Si el objeto no es expulsado, colocarlo en decúbito prono encima de nuestro brazo, sujetando la cara y abriendo la boca con nuestros dados. El cuerpo del niño debe quedar inclinado, su cabeza debe estar situada por debajo del tórax. Con el talón de la otra mano, damos 5 golpes entre las escápulas.
- Se coloca la bebé en decúbito supino y se comprueba si el objeto ha sido expulsado. Si no ha sido expulsado, colocamos al bebe en decúbito supino con la cabeza más baja que el cuerpo, trazamos una línea entre las dos mamilas y presionamos 5 veces en el centro con los dedos índice y corazón. Tras la maniobra volvemos a comprobar si el bebé ha expulsado el objeto.
- Repetir las maniobras hasta que el objeto sea expulsado.
Golpear al niño en la parte alta de la espalda puede instalar el objeto a más profundidad.
No se deben realizar compresiones abdominales a los bebés menores de un año por el peligro de lesionar las vísceras abdominales.
En caso de inconsciencia, se debe iniciar RCP.
Entre 1 y 8 años
 |
| Maniobra Heimlich |
- Animarle a que tosa, hable o llore.
- Si el objeto no es expulsado, colocarlo con la cabeza ligeramente inclinada hacia delante en bipedestación o sobre nuestras rodillas y golpear 5 veces con el talón de la mano entre las escapulas.
- Si el objeto sigue sin ser expulsado y el niño continua consciente, colocarlo en bipedestación. Abrazamos al niño por detrás y colocamos nuestras manos en el punto medio situado entre la punta del esternón y el ombligo, inclinando su tronco hacia delante. Situamos la mano izquierda en forma de puño, colocamos la mano derecha sobre ella y presionamos 5 veces (maniobra de Heimlich).
- Tras la maniobra revisar la boca del niño y repetir las maniobras hasta que el objeto sea expulsado.
Referencias
- Manrique Martínez I. Obstrucción de la vía aérea por un cuerpo extraño. En: Manrique Martínez I. Manual de reanimación cardiopulmonar básica en pediatría. Madrid: Ergon; 2005. p. 89-110.
- Quiroga Ordóñez E, Ramil Fraga C. Cuerpos extraños en vías aéreas. En: Casado J, Serrano A, editores. Urgencias y tratamiento del niño grave. Madrid: Ergon; 2006. p. 341-4.
lunes, 22 de junio de 2015
Actuación ante una reacción anafiláctica tras la vacunación
Las vacunas son un fármaco seguro y efectivo, como cualquier tipo de medicación, puede causar reacciones adversas.
La Organización Mundial de la Salud (OMS) clasifica las reacciones adversas que pueden aparecer tras la vacunación según su causa en:
 Las reacciones inducidas por la vacunación pueden ser locales (dolor, tumefacción y enrojecimiento en el sitio de la punción durante las primeras 48 horas) o sistémicas (hipersensibilidad).
Las reacciones inducidas por la vacunación pueden ser locales (dolor, tumefacción y enrojecimiento en el sitio de la punción durante las primeras 48 horas) o sistémicas (hipersensibilidad).
La Organización Mundial de la Salud (OMS) clasifica las reacciones adversas que pueden aparecer tras la vacunación según su causa en:
- Reacciones inducidas por la vacunación (reacciones alérgicas).
- Reacciones debidas a errores durante el almacenamiento, manipulación o administración.
- Reacciones coincidentes.
- Reacciones idiosincrásicas.
 Las reacciones inducidas por la vacunación pueden ser locales (dolor, tumefacción y enrojecimiento en el sitio de la punción durante las primeras 48 horas) o sistémicas (hipersensibilidad).
Las reacciones inducidas por la vacunación pueden ser locales (dolor, tumefacción y enrojecimiento en el sitio de la punción durante las primeras 48 horas) o sistémicas (hipersensibilidad).
La reacción de hipersensibilidad tipo I, es una reacción aguda anafiláctica rara producida tras la vacunación, consecuencia de la sensibilización previa a alguno de los componentes del preparado de la vacuna. Se manifiesta con enrojecimiento cutáneo generalizado, hipotensión y en ocasiones con estridor y dificultad respiratoria por broncoespasmo, laringoespasmo y edema. Ante esta situación ha de actuarse inmediatamente ya que la vida del niño corre peligro.
¿Como actuamos ante una reacción anafiláctica?
- Iniciamos RCP.
- Administración de adrenalina intramuscular. Debe administrase en la extremidad contraria a la que se administró la vacuna entre 1-2 minutos tras la aparición de los sintomas. Dilución de adrenalina (1mg/ 9 cc SF en una jeringa 10 ml). Si se conoce el peso del niño: 0,01 ml/kg.
Si no se conoce el peso del niño:
- Entre 2-6 meses: 0,7 ml.
- Entre 6-24 meses: 1 ml.
- Entre 2-4 años: 2 ml.
- Entre 5-10 años: 3ml.
- Adolescentes: 4 ml.
La dosis puede ser repetida a los 5-15 minutos si persisten los sintomas, hasta un máximo de tres administraciones, con rotación del sitio de punción.
En caso de estridor laringeo o distrés respiratorio, semi-incorporar al niño y administrar oxígeno al 100%.
En caso de hipotensión, elevar los miembros inferiores.
Control cada 5-10 minutos las constantes vitales.
Referencias
Referencias
- Simons FE, Sheikh A. Anaphylaxis: the acute episode and beyond. BMJ. 2013;346:f602.
- Simons FE, Ardusso LR, Bilò MB, Dimov V, Ebisawa M, El-Gamal YM, et al. 2012 Update: World Allergy Organization Guidelines for the assessment and management of anaphylaxis. Curr Opin Allergy Clin Immunol. 2012;12:389- 99.
- Cardona Dahl V (coord.). Galaxia: Guía de actuación en anafilaxia. Editorial Elsevier; 2009 [en línea]. Disponible en www.seicap.es/informes
domingo, 21 de junio de 2015
sábado, 20 de junio de 2015
Cuidados del bebé prematuro: Introducción NIDCAP
Video realizado por UNED acerca de los cuidados del bebé prematuro que nos introduce en los cuidados centrados en el desarrollo (NIDCAP).
Fisioterapia respiratoria y cirugía cardiaca infantil
La fisioterapia respiratoria es el conjunto de técnicas físicas encaminadas a eliminar las secreciones de la vía respiratoria y mejorar la ventilación pulmonar.
Su objetivo principal es evacuar o reducir la obstrucción bronquial consecuencia del fracaso de los medios naturales de limpieza bronquial.
Las complicaciones postoperatorias pulmonares más frecuentes tras una cirugía cardiaca infantil son la atelectasia y la neumonía.
La aplicación de fisioterapia respiratoria pre y postoperatoria puede prevenir estos efectos adversos.
La fisioterapia respiratoria preoperatoria mejora el volumen corriente espiratorio, la distensibilidad pulmonar y la resistencia pulmonar.
La fisioterapia respiratoria postoperatoria mejora la distensibilidad pulmonar y previene la aparición de tejido retráctil.
La aplicación de fisioterapia respiratoria supone una reducción de alrededor del 20% en el porcentaje de atelectasias y neumonía asociadas a la cirugía cardiaca.
Clasificación de las técnicas de fisioterapia respiratoria
1. Manuales
- Espiratorias lentas.
- Espiratorias forzadas.
- Inspiratorias lentas.
- Inspiratorias forzadas.
2. Instrumentales
Técnicas complementarias de limpieza broncopulmonar
- Drenaje postural: no indicado en caso de descompensación cardiaca.
- Presión positiva espiratoria: Favorece la expansión pulmonar, el drenaje bronquial y la mejora de los músculos respiratorios.
- Vibración/ Percusión: mejora el aclaramiento de las secreciones bronquiales.
Referencias
1. Marianucci
L, Polastri M. Observation and rehabilitation afther pediatric cardiac surgery.
G Ital Cardiol (Rome). 2014; 15 (4): 266-7.
2. Lati
J, Pellow V, Sproule J, Brooks D, Ellerton C. Examining interrater reliability
and validity of a paediatric cardiopulmonary physiotherapy discharge tool.
Physiother Can. 2014; 66 (2): 153-9.
3. Kaminski
PN, Forgiarini LA, Andrade CF. Early respiratory therapy reduces postoperative
atelectasis in children undergoing lung resection. Respir Care. 2013; 58 (5):
805-9.
4. Deliva
RD, Hassall A, Manlhiot C, Solomon M, McCrindle BW, Dipchand AI. Effects of an
acute, outpatient physiotherapy exercise program following pediatric heart or
lung transplantation. Pediatr Transplant. 2012; 16 (8): 879-86.
5. Reeve
JC, Nicol K et al. Does physiotherapy
reduce the incidence of postoperative pulmonary complications following
pulmonary resection via open thoracotomy? A preliminary randomised single-blind
clinical trial. Eur J Cardiothorac Surg. 2010; 37 (5): 1158-66.
6. Pahl
E. Physical rehabilitation should be required for all pediatric heart
transplant recipients. Pediatr Transplant. 2012; 16 (7): 692-4.
jueves, 18 de junio de 2015
miércoles, 17 de junio de 2015
RCP básica pediátrica
RCP en prematuros
Se estima que aproximadamente el 80% de los prematuros con peso inferior a 1500 gramos necesitará algún tipo de reanimación tras el parto.
La pérdida de bienestar fetal perinatal condiciona la necesidad de reanimación cardiopulmonar del recién nacido en el momento del parto.
La reanimación de un recién nacido gravemente deprimido necesitará la participación de al menos dos personas, una para ventilar y si es preciso intubar y otra para monitorizar y si es preciso iniciar masaje cardiaco.
Material RCP neonatal:
La pérdida de bienestar fetal perinatal condiciona la necesidad de reanimación cardiopulmonar del recién nacido en el momento del parto.
La reanimación de un recién nacido gravemente deprimido necesitará la participación de al menos dos personas, una para ventilar y si es preciso intubar y otra para monitorizar y si es preciso iniciar masaje cardiaco.
Material RCP neonatal:
- Fuente de calor y luz.
- Fuente de oxígeno.
- Aspirador con manometro.
- Sondas de aspiración.
- Mascarillas faciles.
- Bolsa auto inflable 250-500 cc.
- Canulas orofaringeas.
- Laringoscopio.
- TET, fiadores.
- Estetoscopio.
- Jeringas, agujas, llaves de 3 pasos.
- Guantes, gasas estériles, tijeras, esparadrapo.
- Herramientas para canalización umbilical.
- Adrenalina, bicarbonato, naloxona.
- Suero fisiológico.
- Glucosa 5% - 10%.
- Pulsioximetro, Monitor ECG.
La estabilización inicial del recién nacido debe realizarse en función a tres parámetros: respiración, frecuencia cardiaca y color.
El manejo del niño prematuro debe ser conservador, considerandose la intubación endotraqueal solo cuando han fracasado otras medidas de ventilación no invasiva. Para evitar presiones excesivas, los dispositivos utilizados para ventilar en prematuros deben disponer de monitorización de la PIP.
Se debe evitar la pérdida de calor, por ello, es recomendable la inclusión del niño sin secar en una bolsa de polietileno antes de colocarlo sobre una fuente de calor.
Referencias
- Australian Neonatal Resuscitation guidelines 2006. http://www.resus.org.au
- International Liaison Committee on Resuscitation (ILCOR). Neonatal resuscitation. Resuscitation 2005;67:293-303.
- Grupo de Reanimación Neonatal de la Sociedad Española de Neonatología. Manual de Reanimación Neonatal. 2ª edición. Ergón 2007.
martes, 16 de junio de 2015
Actividad física en la infancia y adolescencia
La actividad física regular constituye un hábito saludable que se ha de potenciar. La inactividad física durante los primeros años de vida es un factor de riesgo en el desarrollo de obesidad infantil.
En los niños se recomienda al menos 60 minutos al día de actividad física de intensidad moderada a alta todos o la mayoría de los días de la semana. Al menos dos días a la semana se deben incluir ejercicios de fuerza muscular y flexibilidad. Se debe limitar el uso de pantallas a menos de dos horas diarias, aumentando las actividades de ocio.
Beneficios de la actividad física:
- Previene el sobrepeso y la obesidad.
- Promociona el crecimiento y desarrollo correcto del sistema cardiovascular y musculoesquelético.
- Reduce el riesgo de padecer enfermedades cardiovasculares como la hipertensión, hipercolesterolemia y el riesgo de padecer diabetes tipo 2.
- Disminuye el estrés y la ansiedad.
- Mejora la autoestima.
- Mejora la función cognitiva.
- Mejora la interacción social.
Enlace: Guía sobre la actividad física y salud en la infancia y adolescencia, elaborada por el Ministerio de Sanidad y Consumo, en la que se exponen las principales pautas a tener en cuenta en la realización de actividad física en la infancia y adolescencia.
Tamaño: 415 KB Tipo de documento: PDF
Tamaño: 415 KB Tipo de documento: PDF
domingo, 14 de junio de 2015
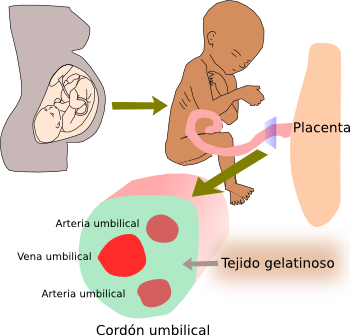
Beneficios del pinzamiento tardio del cordón umbilical
El pinzamiento del cordón umbilical se realiza a menudo inmediatamente o entre los primeros 15 segundos tras el nacimiento. Sin embargo, no existe suficiente evidencia cientifica que avale esta práctica.
Tradicionalmente, existe la creencia que el pinzamiento tardío del cordón umbilical puede provocar efectos perjudiciales en el recién nacido debido a la transfusión placentaria.
El pinzamiento tardio del cordón umbilical es el que se produce entre 30 y 120 segundos después del parto. Los recién nacidos a los que se le practica obtienen mayor flujo sanguineo en la vena cava superior y salida del ventriculo derecho durante los primeros 4 dias tras el nacimiento.
En algunos países con recursos limitados en la atención a la salud, el pinzamiento tardio del cordón umbilical ha reportado varios beneficios:
 |
| Clampaje del cordón umbilical |
El pinzamiento tardio del cordón umbilical es el que se produce entre 30 y 120 segundos después del parto. Los recién nacidos a los que se le practica obtienen mayor flujo sanguineo en la vena cava superior y salida del ventriculo derecho durante los primeros 4 dias tras el nacimiento.
En algunos países con recursos limitados en la atención a la salud, el pinzamiento tardio del cordón umbilical ha reportado varios beneficios:
- Aumento de las reservas de hierro: reducción del 61% en la tasa de anemia del lactante.
- Reducción del 52% en la tasa de transfusiones sanguineas.
- Disminución de la hemorragia intraventricular en un 59% y de un 62% en la tasa de enterocolitis necrosante en prematuros.
- Disminución de la septicemia neonatal en un 29%.
Referencias
- 1. Meyer MP, Mildenhall L. Delayed cord clamping and blood flow in the superior vena cava in preterm infants: an observational study. Arch Dis Child Fetal Neonatal. 2012; 97 (6): 484-6.
- 2. Bhatt S, Alison B, Wallacee E, Crossley K, Gill a, Kluckow M, B te Pas A, Morley c, Polglase G, Hooper S. Delaying cord clamping until ventilation onset improves cardiovascular function at birth in preterm lambs.
- 3. Takami T, Suganami Y, Sunohara D, Kondo A, Mizukaki N, Fujioka T, Hoshika A, Akutagawa O, Isaka K. Umbilical cord milking stabilizes cerebral oxygenation and perfusión in infants born before 29 weeks of gestation. The Journal of Pediatrics. 2012; 161 (4): 742-747.
- 4. March MI, Hacker MR, Parson AW, Modest AM, De Veciana M. The effects of umbilical cord milking in extremely preterm infants: a randomized controlled trial. J Perinato. 201 (18): 1038.
viernes, 12 de junio de 2015
Torticolis muscular congénito
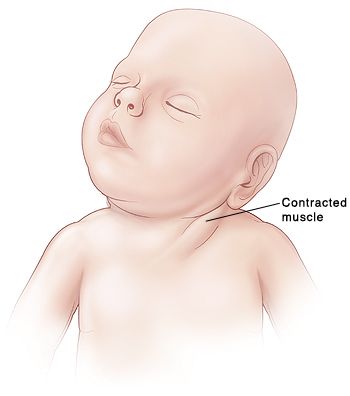 |
| Contractura muscular |
El torticolis muscular congénito es una patología producida por el acortamiento del músculo esternocleidomastoideo (ECM). A su exploración podemos encontrar un nódulo doloroso a lo largo del vientre muscular resultado de la agrupación de varias zonas de fibrosis.
Se manifiesta por inclinación cervical hacia el lado afectado y rotación contralateral con ligera hiperextensión cervical, debido a que el músculo adopta una posición antiálgica. Aparece entre la primera y cuarta semana de vida.
Su incidencia es aproximadamente del 2% y es más frecuente en varones. En ocasiones puede estar asociado a otras alteraciones como hemivértebra cervical, sindrome de Klippel- Feil, enfermedad de Sprengel, luxación congénita de cadera, plagiocefalia y asimetría facial, fractura de clavicula y metatarso varo. Por ello, es importante su detección precoz.
Se puede dividir en tres grupos:
- Torticolis muscular congénito con presencia de nódulo.
- Torticolis muscular congénito o idiopática sin presencia de nódulo.
- Tortícolis postural: no existe nódulo ni retracción del músculo ECM. Está relacionado con la posición de la cabeza intraútero o la ausencia de cambios posturales. Precisa educación sanitaria al respecto.
Su etiología es desconocida aunque está relacionada con diversos factores como el traumatismo obstétrico (parto de nalgas, uso de fórceps, ventosa, presentación fetal con hiperextensión cervical) o la existencia de un síndrome compartimental intrauterino que afecte al ECM.
Valoración clínica
 |
| Estiramiento ECM |
- Determinar la actitud postural patológica.
- Determinar la presencia de plagiocefalia (plagiocefalia posicional/plagiocefalia con sinostosis), deformidad craneal o asimetría facial.
- Palpación: buscar la presencia de nódulo o tumefacción a lo largo del vientre muscular.
- Exploración de la movilidad cervical activa y pasiva. Encontraremos frecuentemente limitación de la inclinación o flexión lateral contraria al ECM afectado.
- Valoración del desarrollo psicomotor.
Pruebas complementarias
- Rx: descarta la presencia de otras anomalías congénitas.
- Ecografía: delimita la extensión de la fibrosis muscular en caso de que exista.
- TAC: se realiza en casos de asimetrías craneales y faciales.
Tratamiento: Fisioterapia
 |
| Movilización del cuello |
- Masaje y estiramiento del músculo ECM.
- Movilizaciones activas pasivas del raquis cervical.
- Ejercicios activos y de corrección de la movilidad cervical.
- Volteos y provocación de reacciones de enderezamiento.
- Vendaje neuromuscular.
La aplicación de fisioterapia es de gran efectividad en el 90% de los casos.
La aplicación de cirugía se lleva a cabo en caso de limitación de la rotación cervical superior a 30º cuando el tratamiento conservador (fisioterapia) ha fracasado a partir del año de edad, y consiste en la tenotomía, resección y plastia del ECM.
Consejos posturales
Los consejos posturales que se deben dar a los padres previenen o corrigen la plagiocefalia además de ayudar al estiramiento y movimiento activo del músculo ECM.
- Cuna: colocar la cuna de forma que el niño reciba todos los estímulos en sentido a la corrección.
- En brazos: colocar al niño con la cabeza en el sentido a la corrección o mirando hacia delante apoyando su cabeza en nuestro hombro para mantenerla en posición alineada.
- Lactancia materna/Biberón: Ofrecer el pecho o en caso contrario, el biberón, por el lado situado hacia la corrección.
- Durante los periodos de alerta del recién nacido, colocarlo en decúbito prono (posición que invita al fortalecimiento de las estructuras cervicales y previene la plagiocefalia) y realizar estímulos auditivos o visuales al lado contrario de la torticolis.
Referencias
- Bravo Mata, M., Pérez Muñuzuri, A., Martinón Torres, F., Monasterios Corral, L. y Alonso Martín, A. (2000). Tortícolis persistente. Anales Españoles de Pediatría, 53, 161-162.
- García Gallego, S., Hurtado González, M.C., Díaz Pulido, B. y Apolo Arenas, M.D. (2003). Tortícolis congénita: incidencia y actuación fisioterápica en neonatos con contractura en el esternocleidomastoideo. Fisioterapia, 1 (25), 6-14.
- González Gil, J.M., González Salgado, O. y Barranco Martínez, L.F. (2001). Tortícolis infantil. Nuevas perspectivas en su tratamiento. Revista Cubana de Ortopedia y Traumatología, 15(1-2), 65-70.
- Rellán Ramos (1996). Tortícolis congenital y plagiocefalia. Cuestiones de Fisioterapia, 2, 47-54.
jueves, 11 de junio de 2015
Cuidados del cordón umbilical, ¿Que nos dice la evidencia científica?
La Organización Mundial de la Salud, recomienda mantener el cordón umbilical limpio y seco sin aplicar antisépticos ni antibióticos.
Según la evidencia, mantener el cordón limpio y seco es tan efectivo y seguro como el uso de antisépticos en países desarrollados.
El uso de antisépticos reduce la colonización bacteriana del cordón umbilical y retrasan su caída. La colonización bacteriana del cordón no aumenta el riesgo de infección y parece ser necesaria para la correcta caída del mismo.
El baño del recién nacido con jabón neutro y el secado minucioso del cordón, reduce el tiempo de caída del mismo.
No hay diferencia estadísticamente significativa en la tasa de infección entre la cura con antisépticos y mantener el cordón limpio y seco.
Por lo tanto, el uso de antisépticos en el cuidado del cordón umbilical no está justificado y es necesario educar a los padres en este aspecto así como a reconocer los signos de infección.
Referencias
1. Zupan J, Garner P. Cuidado tópico del cordón umbilical en el nacimiento (Revisión Cochrane traducida). Biblioteca Cochrane Plus. 2006; 1.
2.Sanchez Luna M, Pallás Alonso CR, Mussons FB et al. Recomendaciones para el cuidado y atención del recién nacido sano en el parto y en las primeras horas después del nacimiento. Anales de Pediatría. 2009; 71 (4): 349-361.
3.Dávila GDR et al. Cuidados del cordón umbilical: efecto de tres soluciones antisépticas (gluconato de clorhexidina al 4%, alcohol al 705 y yodopovidona al 5%) sobre la colonización bacteriana, infección y separación del muñón umbilical. Rev Peru Pediatr. 2007; 60 (2): 81-87.
4.Covas M et al. Alcohol versus bath and natural drying for term newborns’ umbilical cord care: a prospective randomized clinical trial. Arch Argent Pediatr. 2011; 109 (4): 305-13.
5.Shoaeib FM, All SA, El-Barrawy MA. Alcohol or traditional methods versus natural drying for newborn´s cord care. J Egypt Public Health Assoc. 2005; 80 (1-2): 169-201.
6.Kapellen TM, Gebauer CM et al. Higher rate of cord-related adverse events in neonate with dry umbilical cord care compared to chlorhexidine powder. Results of a randomized controlled study to compare efficacy and safety of chlorhexidine powder versus dry care in umbilical cord care of the newborn. Neonatology. 2009; 96 (1): 13-8.
7.Mullany LC, Darmstadt GL et al. Impact of umbilical cord cleansing with 4.0% chlorhexidine on time to cord separation among newborns in southern Nepal: a cluster-randomized, commnunity-based trial. Pediatrics. 2006; 118 (5): 1864-71.
miércoles, 10 de junio de 2015
Hipoterapia. Tratamiento complementario en la Parálisis cerebral infantil
La hipoterapia es un tratamiento complementarios a la neurorehabilitación de niños con parálisis cerebral infantil (PCI).
Sus efectos se deben a la transmisión de movimientos del caballo hacia el jinete, quien experimenta durante las sesiones movimientos rítmicos y simétricos a nivel pelviano similares a los que presenta el ser humano al andar.
 |
| Sesión de hipoterapia |
La aplicación de
hipoterapia durante 10-12 semanas en sesiones de 45 minutos mejora la función
motora gruesa de los niños afectados con parálisis cerebral espástica.
Esta terapia es eficaz
en el tratamiento de la simetría muscular del tronco y del músculo adductor de
cadera, mejorando la marcha. También mejora el rango de movimiento articular,
el control postural y cefálico, el equilibrio y la coordinación de movimientos,
además de poseer un efecto relajante muscular.
Referencias
Referencias
1.Pérez Álvarez, L., Rodríguez Meso,
J., & Rodríguez Castellano, N. (2008). La equinoterapia en el tratamiento de la
discapacidad infantil. Revista Archivo Médico de Camagüey, 12(1), 0-0.
2.de Marigorta Sánchez, A. M. (2008).
Rehabilitación de discapacitados como valorización de lo rural: la hipoterapia. Revista de Desarrollo Rural y
Cooperativismo Agrario, 2007(11), 147-158.
3.Gross,
E. (2006). Equinoterapia: la rehabilitación por medio del
caballo. México: Trillas, SA, págs, 15, 16.
4.Cardo, M. (2011). El niño y el
caballo desde una perspectiva psicológica. Psicología y Psicopedagogía, 8(21).
Labor del fisioterapeuta en el colegio
Interesante video realizado por el colegio de fisioterapeutas de la comunidad de Madrid en el que se explica el trabajo con niños con necesidades especiales.
martes, 9 de junio de 2015
Guia de evaluación cardiovascular previo a la práctica deportiva
Guia editada por la Sociedad Española de cardiología pediátrica y enfermedades congénitas que puede sernos de utilidad cuando los padres de niños afectados de patologías cardiacas nos preguntan dudas acerca de la práctica de ejercicio físico.

Enlace: Guía Clínica de Evaluación Cardiovascular previa a la práctica deportiva en pediatría

Enlace: Guía Clínica de Evaluación Cardiovascular previa a la práctica deportiva en pediatría
Tamaño: 1,185 MB
Tipo de documento: PDF
Adhesivo tisular vs Sutura de seda
Las heridas traumáticas son un motivo frecuente de consulta en las urgencias pediátricas.
 Tradicionalmente estas heridas han sido reparadas con sutura de seda, pero en los últimos tiempos debido a su rapidez y a su efecto indoloro, se ha popularizado el uso del adhesivo tisular en heridas simples lineales.
Tradicionalmente estas heridas han sido reparadas con sutura de seda, pero en los últimos tiempos debido a su rapidez y a su efecto indoloro, se ha popularizado el uso del adhesivo tisular en heridas simples lineales.
Respecto a los resultados estéticos, no existen diferencias significativas entre la sutura de seda tradicional y la aplicación del adhesivo tisular a corto y largo plazo, resultados medidos mediante la Escala Analógica Visual Cosmética, pero la tasa de deshicencia es mayor tras la aplicación de adhesivo tisular, empobreciendo el resultado estético.
¿Obtenemos los mismos resultados estéticos con ambas técnicas?
El adhesivo tisular no necesita posteriormente curas ni retirada de la sutura. Disminuye la ansiedad pediátrica ya que el personal enfermero tarda mucho menos tiempo en cerrar la herida.
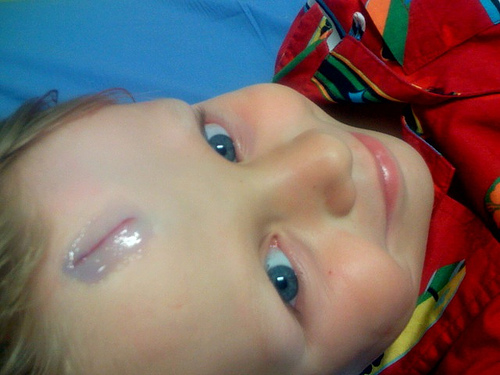 |
| Aplicación adhesivo tisular |
En concordancia a este ultimo punto, creemos que la educación sanitaria a los padres juega un papel importante, ya que una buena educación sanitaria respecto al cuidado de la herida cerrada con adhesivo, disminuiría esta tasa.
Referencias
1.Kazzi MG, Silverberg M. Pediatric tongue laceration repair using 2-Octyl Cyanocrylate. J Emerg Med. 2013.
2.Harman S, Zemek R, Duncan MJ, Ying Y, Petrcich W. Efficacy of pain control with topical lidocaine-epinephrine-tetracaine during laceration repair with tissue adhesive in children: a randomized controlled trial. CMAJ. 2013; 185 (13).
3.Beam JW. Tissue adhesives for simple traumatic lacerations. J Athl Train. 2008; 43 (2): 222-4.
4.Farion K, Osmond MH, Hartling L, Russell K, Klassen T, Crumley E, Wiebe N. Tissue adhesives for traumatic lacerations in children and adults. Cochrane Database Syst Rev. 2007; (3): CD003326.
5.Luck R, Tredway T, Gerard J, Eyal D, Krug L, Flood R. Comparison of cosmetic outcomes of absorbable versus nonabsorbable sutures in pediatric facila lacerations. Pediatr Emerg Care. 2013; 29 (6): 691-5.
Referencias
1.Kazzi MG, Silverberg M. Pediatric tongue laceration repair using 2-Octyl Cyanocrylate. J Emerg Med. 2013.
2.Harman S, Zemek R, Duncan MJ, Ying Y, Petrcich W. Efficacy of pain control with topical lidocaine-epinephrine-tetracaine during laceration repair with tissue adhesive in children: a randomized controlled trial. CMAJ. 2013; 185 (13).
3.Beam JW. Tissue adhesives for simple traumatic lacerations. J Athl Train. 2008; 43 (2): 222-4.
4.Farion K, Osmond MH, Hartling L, Russell K, Klassen T, Crumley E, Wiebe N. Tissue adhesives for traumatic lacerations in children and adults. Cochrane Database Syst Rev. 2007; (3): CD003326.
5.Luck R, Tredway T, Gerard J, Eyal D, Krug L, Flood R. Comparison of cosmetic outcomes of absorbable versus nonabsorbable sutures in pediatric facila lacerations. Pediatr Emerg Care. 2013; 29 (6): 691-5.
Técnica correcta de lactancia materna.
 |
| Posición correcta de succión |
- Sostener al bebé abdomen con abdomen, así el bebé no tiene que girar la cabeza para alcanzar el pezónn.
- Sostener el pecho con el pulgar arriba y los dedos por debajo (en forma de C). Acerca el bebé al pecho.
- El bebé debe tomar el pezón y gran parte de la aerola, su labio inferior está evertido.
Signos de buen agarre
- Boca grande.
- Labios evertidos.
- Mentón y nariz rozando el pecho.
- Podemos observar la parte superior de la areola.
- Mamar no debe doler.

¿Cómo sabemos si la succión es efectiva?
- Mejillas redondas.
- Succión rítmica y lenta.
- Sonido de deglución.
- Vaciamiento de senos
El pecho no tiene horario, la lactancia materna debe se a demanda.
Las tomas no tienen una duración predeterminada, el bebe suelta el pecho cuando se ha producido el vaciamiento de la mama o está satisfecho.
Referencias
- Best practice guidelines to support breastfeeding tinthe NICU. 10 ps for practice. Disponible en: http://www.hmhbmi.org/.../page_32_final%20with%20citations.pdf
- Breastfeeding in near-term infant (35 to 37 weeks gestation). The academy of breastfeeding medicine. Disponible en: http://www.bfmed.org/Resources/Download. aspx?filename=Protocol_10.pdf
- Gómez Papí A. El recién nacido ingresado en neonatología. Lactancia materna para profesionales. Comité de lactancia materna de la AEPED. Madrid: Ed Ergón; 2004. p.320-6.
lunes, 8 de junio de 2015
Manejo del dolor en el niño oncológico.
El dolor es el síntoma más frecuente en el niño oncologico. Provoca respuestas fisiológicas como taquicardia, hipertensión, hiperventilación y cambios de conducta.
El dolor puede estar provocado por procedimientos invasivos o por la propia enfermedad.
Es importante que los profesionales sanitarios estemos actualizados en este tema.
La guía de práctica clínica que se presenta a continuación editada por la fundación de investigación para vencer el cáncer, os puede ser de utilidad en su manejo y control.
Enlace: Guía de práctica clínica para el manejo del dolor en niños con cáncer
El dolor puede ser aliviado mediante métodos farmacológicos y no farmacológicos.
Enlace: Proyecto de investigación publicado en la revista Nuberos Científica, acerca del alivio del dolor en la punción del port-a-cath mediante musicoterapia
El dolor puede estar provocado por procedimientos invasivos o por la propia enfermedad.
Es importante que los profesionales sanitarios estemos actualizados en este tema.
La guía de práctica clínica que se presenta a continuación editada por la fundación de investigación para vencer el cáncer, os puede ser de utilidad en su manejo y control.
Enlace: Guía de práctica clínica para el manejo del dolor en niños con cáncer
Tipo de documento: PDF, Tamaño: 1,32 MB
Enlace: Proyecto de investigación publicado en la revista Nuberos Científica, acerca del alivio del dolor en la punción del port-a-cath mediante musicoterapia
Tipo de documento: PDF, Tamaño: 2,21 MB
¿Es importante el desayuno en los niños?

El desayuno es una de las comidas principales del día y debe
cubrir el 25- 30% de las necesidades nutritivas. Un desayuno de calidad
nutricional debe incluir lácteos, frutas y cereales.
Aproximadamente solo un 15% de la población infantil no
desayuna y un 30% realiza un desayuno insuficiente.
¿Influye el desayuno en la salud de los escolares?
 Sí. La
evidencia científica nos muestra que aproximadamente solo el 25 - 30% de los
escolares entre 3 y 19 años realiza un desayuno de buena calidad. Alrededor de
un 60% de los alumnos que realizan un desayuno de baja calidad tiene problemas
de concentración y cansancio en las clases teóricas, sobre todo a primera hora
de la mañana.
Sí. La
evidencia científica nos muestra que aproximadamente solo el 25 - 30% de los
escolares entre 3 y 19 años realiza un desayuno de buena calidad. Alrededor de
un 60% de los alumnos que realizan un desayuno de baja calidad tiene problemas
de concentración y cansancio en las clases teóricas, sobre todo a primera hora
de la mañana.
Los alumnos que realizan un desayuno de calidad obtienen
mejores calificaciones en las asignaturas de mayor concentración como
matemáticas o quimica, entre otras.
En ocasiones, buscamos otras explicaciones a los problemas
de concentración de los escolares, dejando a un lado la alimentación. Por ello,
ante problemas de falta de atención o concentración, un pilar básico a revisar es la alimentación.
Referencias
- Sánchez Hernández JA, Serra Majem Ll. Importancia del desayuno en el rendimiento intelectual y en el estado nutricional de los escolares. Rev Esp Nutr Comunitaria 2000;6/2:53-95.
- Serra Majem Ll, Aranceta J. Estudio EnKid 1998-2000. Masson 2000.
- Simeon DT, Grantham-McGregor S. Effects of missing breakfast on the cognitive functions of schoolchildren of differing nutritional status. Am J Clin Nutr 1989; 49;646-653.
- Grantham Mc Gregor S. Can the provision of breakfast benefit school performance? Food Nutr Bull. 2005; 26 Supl 2: 144-158
- Bellisle F. Effects of diet on behaviour and cognition in children. Br J Nutr. 2004; 92: 227S-232S.
- Murphy JM. Breakfast and learning: an updated review. Curr Nutr Food Sci. 2007; 3: 3-36
Suscribirse a:
Entradas (Atom)